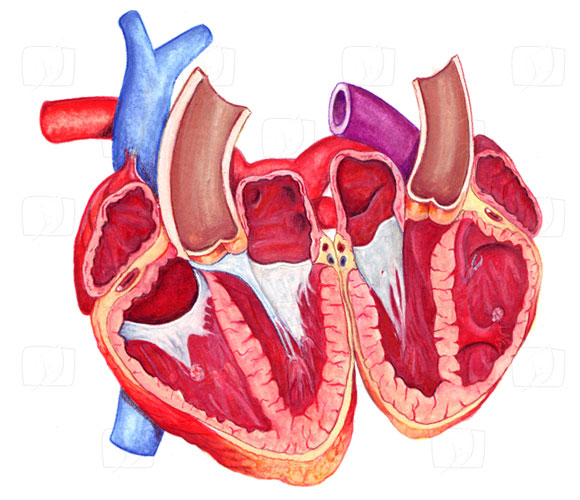
Das menschliche Herz ist ein Hohlorgan, welches vollständig aus Muskelgewebe besteht. Es liegt in der Mitte der Brusthöhle (Mediastinum) hinter dem Brustbein, wobei sich die untere kegelartige Zuspitzung nach links erstreckt. Linker und rechter Lungenflügel grenzen direkt an das Herz bzw. reichen teilweise darüber.
Als permanent arbeitender Muskel pumpt es mit rhythmischen Kontraktionen das Blut durch den Körper und sorgt so für die Blutversorgung aller Organe und Gewebe. Alle höheren Tiere sowie der Mensch sind zum Leben auf diese Herzfunktion angewiesen.
Das Herz des Erwachsenen wiegt etwa 300 bis 350 Gramm. Es ist von einem mehrschichtigen Beutel aus Bindegewebe (Pericard) umgeben. Dieser flexible Herzbeutel bietet einerseits Schutz vor Verletzungen des stark durchbluteten Muskels und sorgt andererseits für Halt und Struktur, da das Gewebe Verbindungspunkte mit den großen Gefäßwänden, dem Brustbein und dem Zwerchfell hat.
Beim gesunden, erwachsenen Menschen zieht sich das Herz im unbelasteten „Ruhezustand“ etwa 70x pro Minute zusammen, um sowohl Blut in seine Kammern zu saugen, als auch gleichzeitig weiter zu pumpen. Diese Herzfrequenz kann sich bei körperlicher Anstrengung, Erregungszuständen oder auch krankheitsbedingt mehr als verdoppeln. Im Laufe eines Tages kommen so etwa 100.000 Herzschläge zustande, wobei bis zu 10.000 Liter Blut das Herz durchfließen.
Schon etwa ab der 10. Schwangerschaftswoche ist beim Fötus eine eigene Herzfunktion erkennbar. Verantwortlich für die permanente Arbeit des Herzens ist die Reizleitung, das so genannte Reizbildungssystem oder, bildlich ausgedrückt, der „Zündfunken“ des Herzmotors. Vom zentralen Nervensystem gesteuert, entsteht in speziellen Zellen der Herzwand ein elektrischer Stromimpuls, der sich über die Herzmuskulatur ausbreitet und diese zur Kontraktion bringt. Die Häufigkeit (Frequenz) dieser Stromimpulse ist vom Menschen nicht willentlich beeinflussbar, sondern passt sich normalerweise automatisch der Belastungssituation an.
Der innere Aufbau des Herzens zeigt vier Kammern: Zwei dünnwandige Vorhöfe, die das venöse Blut erhalten, sowie zwei dickwandige (Haupt)Herzkammern, die das Blut unter Druck in die Arterien pumpen. Diese Struktur ergibt sich aus der aufwändigen Doppelfunktion des Herzens, das mit seinen Kontraktionen zwei Kreisläufe gleichzeitig unterhält: Den kleineren Lungen- sowie den größeren Körperkreislauf. Das gesamte venöse, sauerstoffarme Blut des Körpers fließt durch die obere und untere Hauptvene (Vena cava) in den rechten Vorhof und durch die geöffneten Herzklappen weiter in die rechte Kammer. Gleichzeitig füllen sich linker Vorhof und linke Kammer mit sauerstoffreichem Blut, welches im kleinen Kreislauf gerade die Lungen durchflossen hat. Die sofort darauf folgende, durch den elektrischen Impuls bewirkte Zusammenziehung (Kontraktion) des Herzens beginnt im Bereich der Vorhöfe, wodurch diese geleert werden, da das dort noch befindliche Blut weiter in die Herzkammern gedrückt wird. Die Kontraktion setzt sich in den Kammerwänden fort, wobei sich die Herzkappen zu den Vorhöfen schließen und gleichzeitig durch die Druckerhöhung die Klappen zur Lungenarterie (Pulmonalarterie) und zur Haupt-Körperarterie (Aorta) öffnen. Das Blut fließt unter Druck aus beiden Kammern in die jeweiligen Arterien ab. Der Herzmuskel entspannt sich wieder, wodurch neues Blut in die Vorhöfe nachfließen kann – der Zyklus beginnt von neuem.
Da das Herz ein permanent arbeitender Hochleistungsmuskel ist, hat es seine eigene Blutversorgung. Die sauerstoffreichen, zuführenden Blutgefäße des Herzens (Koronararterien) zweigen direkt von der Aorta ab.
Angeborene Herzfehler (AHF)
Unter dem Begriff „Angeborene Herzfehler“ werden verschiedene Fehlbildungen oder Funktionseinschränkungen des Herzens oder der von dort ausgehenden großen Blutgefäße (Lungenarterie bzw. Hauptarterie / Aorta) zusammengefasst. Etwa acht von 1000 Neugeborenen kommen mit einer solchen Beeinträchtigung zur Welt, in Deutschland sind dies jährlich etwa 6000 Kinder. Schwerwiegende Symptome werden meist schon vor der Geburt oder in den ersten Lebenswochen diagnostiziert; mache Defekte zeigen sich indes erst später im Leben.
Ein häufiger Komplex möglicher angeborener Herzfehler betrifft den Ausgang zur Lungenarterie, die Pulmonalklappe, so dass der Blutfluss aus der rechten Herzkammer in die Lunge beeinträchtigt ist:
Bei einer Pulmonalatresie fehlen die drei Segel der Herzklappe oder können sich nicht richtig öffnen. Es besteht praktisch keine Verbindung zwischen der rechten Herzkammer und der Lungenarterie. Der Lungenkreislauf zur Sauerstoffanreicherung des venösen Blutes ist stark eingeschränkt. Stattdessen gelangt das sauerstoffarme Blut meist durch ein Loch in der Wand zwischen den beiden Vorhöfen des Herzens (Vorhof- oder Ventrikelseptumdefekt) direkt aus dem rechten in den linken Vorhof und weiter in die linke Herzkammer. Schließlich wird das sauerstoffarme Blut von dort erneut in den Körper gepumpt. Üblicherweise schließt sich dieses Loch kurz nach der Geburt. Bei Vorliegen einer Pulmonalatresie jedoch bleibt es dauerhaft offen.
Unter dem Begriff Pulmonalstenose werden verschiedene Formen einer Einengung der Ausflussbahn von der rechten Herzkammer zur Lungenschlagader zusammengefasst. Als Folge muss das Herz mit stark erhöhter Kraft arbeiten, um den Lungenkreislauf des Blutes aufrecht zu erhalten.
Die Fallot-Tetralogie, benannt nach dem französischen Mediziner Étienne Fallot, der dieses Krankheitsbild aus vier (griech.: tetra) Fehlbildungen des Herzens 1888 zuerst beschrieben hat, macht etwa 10 Prozent aller angeborenen Herzfehler aus. Die Komponenten sind die zuvor beschriebene Pulmonalstenose (Verengung der rechten Ausflussbahn), ein Ventrikelseptumdefekt (Loch in der Scheidewand, s.o.), eine Fehllage der Hauptschlagader (sog. Reitende Aorta) und eine Rechtsherzhypertrophie, womit ein abnormer Zuwachs der rechtsseitigen Muskelmasse des Herzens, verursacht durch die chronische Überbelastung, bezeichnet wird.
Eine Transposition der großen Herzgefäße genannte Fehlbildung liegt vor, wenn sich Lungenschlagader und Hauptschlagader (Aorta) bei der Ausbildung des Herzens vertauscht entwickeln und somit die normale Funktion von großem und kleinem Blutkreislauf nicht gegeben ist: Die Kreisläufe sind nicht hintereinander, sondern parallel geschaltet. Im vorgeburtlichen Stadium wird dieser Defekt noch durch verschiedene natürliche Querverbindungen ausgeglichen, die sich jedoch bald nach der Geburt verschließen. Damit entsteht ein lebensbedrohlicher Zustand.
Eine Reihe von Symptomen weist auf einen angeborenen Herzfehler hin:
– Blaufärbung von Haut, Lippen und Nagelbetten aufgrund des andauernden Sauerstoffmangels;
– Bleiche, feuchtkalte Haut;
– Antriebslosigkeit, Müdigkeit,
– Kurzatmigkeit, Herzrasen, erschwerte Atmung,
– Schwellungen im Bauch-, Knöchel- und Fußbereich.
Die Therapie angeborener Herzfehler besteht zumeist aus einer operativen Korrektur der Fehlbildung(en), oftmals schon in den ersten Lebensmonaten. Bedingt durch das Wachstum der kleinen Patienten können später weitere Operationen erforderlich werden. Hierbei kommen mittlerweile verstärkt minimalinvasive Methoden zum Einsatz, bei denen die Belastung des Organismus durch die OP deutlich reduziert ist.
Ein häufig durchgeführter operativer Eingriff ist der Ersatz der Pulmonalklappe durch körpereigenes Gewebe oder Organe von Spendern. Neu ist hierbei die minimalinvasive Methode mittels Katheter, bei der die Risiken einer Operation am offenen Herzen (Öffnung des Brustkorbs, Anhalten des Herzens) entfallen.
Bradykardie
Mit diesem Begriff bezeichnen Mediziner das Krankheitsbild einer dauerhaft oder wiederkehrend verlangsamten Herzschlagfrequenz. Hierbei sendet der „körpereigene Herzschrittmacher“ (der sog. Sinusknoten, ein Nervenstrang) nur unzureichende Kontraktionsimpulse an die Herzmuskulatur mit der Folge, dass der Organismus schon bei leichter körperlicher Aktivität nicht ausreichend mit sauerstoffreichem Blut versorgt wird. Die Betroffenen verspüren dann Symptome wie Schwindel, Erschöpfung, Kurzatmigkeit und Engegefühl in der Brust. Auch Ohnmachtsanfälle kommen vor.
An Ursachen für eine Bradykardie kommen in Frage:
– Erkrankungen des Sinusknotens (chronotrope Inkompetenz),
– Blockierung der Erregungsleitung der Herzvorhöfe;
– Angeborener Herzfehler oder natürlicher Alterungsprozess;
– Vernarbung des für die Reizleitung relevanten Gewebes nach Herzinfarkt;
– Langsames Vorhofflimmern (Bradyarrhythmie);
– Einnahme bestimmter Medikamente (u.a. Betablocker und Digitalis).
Der Facharzt (Kardiologe) bedient sich verschiedener Untersuchungsmethoden, um Art und Ausprägung einer Bradykardie festzustellen. An erster Stelle ist hier das Elektrokardiogramm (EKG) zu nennen, mit dem die elektrischen Impulse des Herzens in verschiedenen Belastungszuständen und auch über längere Zeiträume aufgezeichnet werden können. Ergänzt wird diese Untersuchung durch Verfahren wie Ultraschalluntersuchung, elektrophysiologischer Test (EPU) oder das Implantieren eines Herzmonitors.
Die Therapie der Erkrankung besteht neben der Umstellung einer ursächlichen Medikation zumeist in der Implantation eines Herzschrittmachers. Dieser Minicomputer, ein elektrischer Impulsgeber, inzwischen meist kleiner und flacher als eine Streichholzschachtel, wird in der Nähe des Brustmuskels unter die Haut gesetzt. Eine oder zwei Elektroden (dünne isolierte Drähte) führen vom Gehäuse zur Muskulatur des Herzens. Der Schrittmacher wird vom Arzt genau auf die individuellen Bedürfnisse programmiert. Hierbei sind verschiedene Arbeitsweisen möglich: Sowohl das permanente Aussenden der „richtigen“ Herzimpulse als auch ein Standby-Betrieb mit ständiger Überwachung der Herzfunktion und Eingriff bei Bedarf, nämlich immer dann, wenn das Herz aus dem richtigen Takt gerät.
Herzklappenerkrankungen
Eine Fehlfunktion der Herzklappen betrifft in Deutschland nach Angaben der Deutschen Herzstiftung e.V. etwa 200.000 Menschen. Der normale Blutfluss des Herzens ist gestört. Neben bereits bei der Geburt vorhandenen Fehlbildungen (siehe hierzu auch die Beschreibung unter „Angeborene Herzfehler“) kann sich eine derartiges Krankheitsbild auch im Laufe des Lebens entwickeln. Grundsätzlich ist zwischen einer Verengung der Flussbahn (Stenose) durch Fehlbildung der Herzklappe und einer verminderten Schließfunktion (Insuffizienz) zu unterscheiden. An Ursachen sind hier zu nennen:
– Langzeitschaden als Folge einer Infektion oder Entzündung (Rheuma);
– Degenerative Veränderung (Mineralablagerungen, „Verkalkung“) des Gewebes der Herzklappen;
– genetische Veranlagung.
Symptome, denen eine Herzklappenerkrankung zugrunde liegen kann, sind:
– Kurzatmigkeit, allgemein erschwerte Atmung, besonders nach körperlicher Anstrengung oder in Rückenlage;
– Druck- oder Engegefühl in der Brust, bei körperlicher Anstrengung oder auch beim Einatmen kalter Luft im Freien;
– Schwindel- oder Schwächegefühl schon bei normalen Aktivitäten (Gehen, Treppensteigen, Bücken und Lastheben etc.);
– Herzklopfen oder Gefühl eines unregelmäßigen Herzschlags;
– Wasseransammlungen mit Schwellung der unteren Extremitäten, im Tagesverlauf zunehmend.
Diese Symptome können, müssen aber nicht alle vorhanden sein. Auch aus der Stärke der Beschwerden (leicht – deutlich) lassen sich keine direkten Rückschlüsse auf die tatsächliche Schwere der Erkrankung ziehen. Daher ist bei Auftreten der vorgenannten Symptome der Gang zum Spezialisten (Kardiologen) absolut geboten. Zur genauen Diagnose kommen folgende Untersuchungen in Frage:
– Röntgenaufnahme vom Brustkorb zur Sichtbarmachung von Anomalien;
– Abhören der Herztöne;
– Darstellung der Herzklappenfunktion durch Ultraschall (Echokardiogramm);
– Elektrokardiogramm (EKG);
– Magnetresonanztomographie (MRT, „Kernspin“) zur Abbildung des Herzinneren.
Bei den Therapiemöglichkeiten, die hier in Betracht kommen, ist neben der unterstützenden Medikamentengabe grundsätzlich zwischen der operativen Herzklappenrekonstruktion oder dem Herzklappenersatz zu unterscheiden. Bei der erstgenannten Variante wird eine nicht richtig funktionierende Herzklappe durch den Eingriff wieder funktionsfähig gemacht. Scheidet diese Möglichkeit aus, wird der Arzt zum operativen Ersatz der fehlerhaften Herzklappe raten. Hierbei ist zunächst zu klären, ob als Ersatz eine Herzklappe eines menschlichen bzw. tierischen Spenders oder aber ein künstliches, aus technischem Material gefertigtes Mechanikelement zur Anwendung kommt. Beide Varianten haben spezifische Vor- und Nachteile.
Nach wie vor ist die Herzklappenoperation ein schwerer operativer Eingriff am offenen Herzen mit zeitweiliger Stilllegung der natürlichen Herzfunktion und Aufrechterhaltung des Blutkreislaufs durch eine Herz-Lungen-Maschine. In letzter Zeit kommen bei bestimmten Arten dieses Eingriffs jedoch auch minimalinvasive Verfahren zum Einsatz.
Herzschwäche (Herzinsuffizienz)
Als Herz- oder Herzmuskelschwäche wird ein Zustand bezeichnet, in dem das Herz nicht (mehr) in der Lage ist, die für die normalen Körperfunktionen erforderliche Blutmenge in den Kreislauf zu pumpen. Es kommt zu einer Sauerstoffunterversorgung lebenswichtiger Organe.
Üblicherweise entsteht eine Herzschwäche nicht aus sich selbst heraus, sondern ist Folge anderer Erkrankungen des Herzens. Hier seien die koronare Herzkrankheit mit oder ohne Infarkt, chronischer Bluthochdruck, verschiedene Herzrhythmusstörungen oder ein Herzklappenfehler genannt. Die Herzschwäche geht irgendwann immer mit einer Reihe typischer Symptome einher, die einer genauen ärztlichen Abklärung bedürfen. Hierzu zählen:
– ständiges Erschöpfungsgefühl mit Kurzatmigkeit;
– Schwellungen (Ödeme) der unteren Gliedmaßen;
– vermehrter nächtlicher Harndrang;
– Atemnot im Liegen, dadurch bedingte Schlafstörungen;
– Husten mit schaumigem Schleim;
– Appetitlosigkeit, geschwollener Bauch.
Es ist generell zwischen einer linksseitigen, rechtsseitigen oder globalen Herzschwäche zu unterscheiden. Bei Erstgenannter zeigt sich vornehmlich ein Blutstau zurück in die Lungen mit den Symptomen Husten und Atemnot; bei rechtsseitiger Schwäche liegt der Blutrückstau vor allem in den unteren Gliedmaßen (Beine).
Der Kardiologe (Facharzt für Herzerkrankungen) bedient sich verschiedener Diagnoseverfahren zur genauen Bestimmung von Art und Schwere der Erkrankung. Diese reichen von der klassischen Röntgenaufnahme des Brustkorbs über Ultraschalluntersuchungen (Echokardiogramm), EKG mit und ohne Belastungen (Fahrrad) bis hin zu Herzkatheteruntersuchungen zur Bestimmung der Druckverhältnisse (Koronarangiographie).
Alle heute verfügbaren Therapien zielen darauf ab, die Ursache der Herzschwäche zu beseitigen. Neben Um- bzw. Einstellung risikobehafteter Lebensgewohnheiten (Rauchen, übermäßiger Alkoholgenuss, Abbau von Übergewicht, mehr Bewegung, weniger Kochsalzaufnahme, Stressabbau etc.) können Medikamente in der richtigen Kombination die Herzleistung günstig beeinflussen. Dies ist die Grundlage jeder Therapie. Ein implantierbarer Herzschrittmacher hilft bei verschiedenen Formen von Rhythmusstörungen. Liegt ein Herzklappenfehler oder eine koronare Herzkrankheit als Ursache der Herzmuskelschwäche vor, kommt die entsprechende Operation in Betracht.
Koronare Herzkrankheit und Herzinfarkt
Mit dem Begriff Koronare Herzkrankheit (KHK) werden Herzleiden bezeichnet, bei denen eine chronische Unterversorgung des Herzmuskels mit sauerstoffreichem Blut besteht, was langfristig zur Schädigung des Herzens führt.
Krankheitsursache sind Ablagerungen fetthaltiger, wachsartiger Substanz (sog. Plaque) an den Innenwänden der Arterien der Herzwand (Herzkranzgefäße), die irgendwann zur Verstopfung dieser Blutbahnen führen. So werden die betroffenen Bereiche des Herzmuskels immer weniger mit lebenswichtigem Sauerstoff versorgt. Schmerzen im Brustkorb (Angina), Kurzatmigkeit und weitere Symptome treten auf. Die vollständige Blockade einer solchen Arterie der Herzversorgung kann zum lebensbedrohlichen Absterben von Teilen des Herzmuskels (Herzinfarkt) führen.
Die Ausbildung von verstopften Herzkranzgefäßen kann sich über viele Jahre erstrecken; deutliche Symptome werden meist erst im fortgeschrittenen Stadium wahrgenommen, dann zuerst bei körperlichen Anstrengungen, später auch im Ruhezustand. Hier sind zu nennen:
– Engegefühl und / oder Schmerzen im Brustbereich (Angina);
– Kurzatmigkeit, schnelle Erschöpfung bei körperlicher Aktivität;
– Schwellungen im Waden- bzw. Fußbereich;
– Schmerzen in Schulter oder Arm, meist linksseitig;
– Bei Frauen auch oft atypische Symptome wie Rücken-, Kiefer- oder Bauchschmerzen, verbunden mit Übelkeit.
Zwar ist eine gewisse Verhärtung der Arterien ein natürlicher Alterungsprozess, jedoch besteht eine Reihe von Risikofaktoren, die diesen Vorgang beschleunigen:
– Herzleiden in der Familiengeschichte;
– Alter allgemein (Männer ab etwa 45, Frauen ab 55 Jahren);
– hoher Blutdruck, Tabakkonsum, hoher Cholesterinspiegel (LDL);
– bestimmte chronische Erkrankungen wie Diabetes;
– Stress, Bewegungsmangel, Übergewicht;
– bestimmte Arten der Bestrahlungstherapie im Brustbereich.
Zur Diagnose der Koronaren Herzkrankheit ist der Facharzt für Kardiologie die richtige Adresse. Er verfügt über die spezielle Diagnosetechnik, die hier, abgestimmt auf Ihre Krankheitsgeschichte, Symptome und Risikofaktoren, zum Einsatz kommt. Das Spektrum reicht von der klassischen Röntgenaufnahme des Brustraumes über verschiedene EKG-Profile und Ultraschalluntersuchungen bis zum Computertomographen (CRT / MRT).
Die mögliche Therapie der Koronaren Herzkrankheit reicht von medikamentöser Behandlung zur Linderung der Symptome und Verlangsamung des Krankheitsfortschritts über verschiedene Arten der Bypass-Operation bis zu minimalinvasiven Eingriffen.
Bei der üblichen Bypassoperation wird ein Stück verstopfte Arterie durch ein aus anderen Körperregionen entnommenes intaktes Arterienstück, welches als Umgehungsbogen implantiert wird, in ihrer Funktion wiederhergestellt. Hierbei wird zwischen der unter bestimmten Voraussetzungen möglichen Operation am schlagenden Herzen und dem Eingriff am stillgelegten Herzen unter Einsatz einer Herz-Lungen-Maschine zur Aufrechterhaltung des Blutkreislaufs unterschieden.
Neben diesen klassischen Methoden sind in den letzen Jahren vermehrt minimalinvasive Verfahren der Bypassoperation entwickelt und erfolgreich praktiziert worden:
– Koronare / perkutane Ballon-Angioplastie. Hierbei wird ein kleiner luftgefüllter Hohlkörper zur Aufweitung der verstopften Arterie implantiert, so dass wieder ein normaler Blutfluss ermöglicht wird;
– Stenting: Hier ist das Implantat ein kleines tunnelförmiges Gitternetz aus Edelmetall, der, einmal eingesetzt, den gleichen Effekt hat: Aufweitung der verschlossenen Arterie, Wiederherstellung der Blutzirkulation;
– Mediane Sternotomie: Die zuvor beschriebene Bypassoperation am schlagenden Herzen ist inzwischen auch als minimalinvasiver Eingriff durchführbar. Hierbei erfolgt ein kleiner Schnitt im Rippenbereich, das Brustbein muss nicht durchtrennt werden.
Plötzlicher Herztod
Der Plötzliche Herztod, symptomatisch auch als Kammerflimmern oder früher als Herzschlag bezeichnet, ist weltweit eine der häufigsten Todesursachen. Allein in Deutschland sterben auf diese Weise weit über 100.000 Menschen, wobei Männer häufiger als Frauen betroffen sind.
Bei dieser plötzlich und unerwartet auftretenden Funktionsstörung des Herzens geht der normale Herzrhythmus in ein unkontrolliertes, schnelles Pulsieren (Flimmern) der Herzkammern über (250 und mehr Schläge pro Minute). Durch diese ineffektiven Kontraktionen werden lebenswichtige Organe nicht mehr mit Blut und Sauerstoff versorgt. Kann dieser Zustand nicht unverzüglich verändert werden, tritt innerhalb weniger Minuten der Tod ein. Ausgelöst wird die unkontrollierte Herzkammeraktivität durch Störungen im elektrischen Reizleitungssystem des Herzens. Hierfür sind verschiedene Ursachen möglich; in den meisten Fällen liegt bereits eine Schädigung des Herzmuskels vor (Koronare Herzkrankheit mit oder ohne Infarkt). In manchen Fällen verspüren die Betroffenen Herzrasen und Schwindelgefühle, wenn diese gefährlich schnelle Herzfrequenz auftritt. Die meisten verlieren indes so schnell das Bewusstsein, dass sie selbst nicht mehr Hilfe holen können.
An Risikofaktoren, die ein solches Ereignis begünstigen, sind zu nennen:
– Patient hat selbst schon einmal einen Plötzlichen Herztod erlitten und überlebt;
– Plötzlicher Herztod bei nahen Verwandten (familiäre Disposition);
– Patient hat bereits einen oder mehrere Herzinfarkte (Myokardinfarkte) erlitten;
– Herzschwäche (Herzinsuffizienz);
– erhöhtes Risiko bei Leistungssportlern.
Zur Beurteilung des individuellen Risikos führt der Facharzt (Kardiologe) verschiedene Untersuchungen durch, die auch zur Bestimmung weiterer Herzerkrankungen Anwendung finden: Die Ultraschalluntersuchung des Herzens (Echokardiogramm), Darstellung der Reizleitung (Elektrokardiogramm EKG) in verschiedenen Belastungszuständen, Röntgenaufnahmen und / oder Herzkatheteruntersuchung.
Die einzig wirksame Therapie des plötzlichen Herztodes ist die Zuführung starker elektrischer Impulse von außen (Defibrillation), um den Herzrhythmus wieder auf Kurs zu bringen. Das entsprechende Stromstoßgerät (Defibrillator) gehört zur Standardausstattung eine jeden Notarztteams und ist inzwischen auch an immer mehr öffentlichen Orten (Flughäfen etc.) zu finden. Die Zeit bis zum Eintreffen des Defibrillators muss durch Herz-Lungen-Wiederbelebungsmaßnahmen (Herzdruckmassage und Beatmung) überbrückt werden, um die Kreislauffunktion aufrecht zu erhalten. Ist eine Vorschädigung des Herzens mit entsprechend erhöhtem Risiko bekannt, besteht inzwischen auch die Möglichkeit, eine Miniversion dieses Gerätes ähnlich wie einen Herzschrittmacher unter die Haut zu implantieren. Im Unterschied zum normalen Herzschrittmacher, der ständig elektrische Impulse an die Reizleitung des Herzens abgibt, wird dieses Implantat nur dann aktiv, wenn tatsächlich ein lebensbedrohliches Kammerflimmern auftritt.
Tako-Tsubo-Syndrom (Stress-Kardiomyopathie)
Dieser Begriff beschreibt eine keineswegs seltene, akute Funktionsstörung des Herzens, die wegen ihrer Symptomatik (starker Brustschmerz, Engegefühl, manchmal Bewusstlosigkeit) noch häufig für einen klassischen Herzinfarkt gehalten wird. Nach einer neuen deutschen Untersuchung sind etwa 7,5 Prozent aller Herzinfarktfälle tatsächlich Tako-Tsubo-Erkrankungen. Das Elektrokardiogramm (EKG) zeigt zwar infarkttypische Veränderungen, doch im Gegensatz zum Infarkt finden sich als Ursache keine verschlossenen Herzkranzgefäße.
Der Name Tako-Tsubo bezeichnet einen bauchigen japanischen Tonkrug mit engem Ausgang, wie er dort früher zum Fischfang verwendet wurde. Als japanische Mediziner dieses Krankheitsbild Anfang der 90er Jahr erstmals beschrieben, gaben sie der Erkrankung diese sinnbildliche Bezeichnung.
Die eigentliche Ursache dieser Verengung der linken Herzkammer ist noch ungeklärt, es wird jedoch eine starke Freisetzung von Stresshormonen als Auslöser vermutet. Betroffen sind fast ausschließlich Frauen im höheren Lebensalter (nach den Wechseljahren), die unmittelbar zuvor ein traumatisches Ereignis hatten (Unfall mit Schock, Todesnachricht etc.).
Bezeichnend für die Erkrankung ist auch, dass sich das Herz bei richtiger Behandlung fast immer vollständig regeneriert. Die Todesfallrate aufgrund nachfolgender Komplikationen liegt bei etwa einem Prozent der Fälle. Die Akutbehandlung besteht aus intensivmedizinischer Überwachung mit unterstützender Medikamentengabe (Betablocker, ACE-Hemmer). Gleichzeitig sollte eine psychologische, Stress abbauende Betreuung der Patientinnen erfolgen.